- Sutrumpinimai
- ATPO – antikūnai prieš skydliaukės peroksidazę
- LT3 – laisvas trijodtironinas
- LT4 – laisvas tiroksinas
- SKH – subklinikinė hipotirozė
- TgAk – antikūnai prieš tiroglobuliną
- TTH – tirotropinis hormonas
Subklinikinė hipotirozė (SKH) – tai būklė, kurios metu stebimas tirotropinio hormono (TTH) koncentracijos padidėjimas kraujo serume, tačiau kraujyje cirkuliuojančių laisvo tiroksino (LT4) ir laisvo trijodtironino (LT3) koncentracijos išlieka normos ribose. SKH paplitimas populiacijoje svyruoja nuo 4 iki 12 proc., o pasireiškimo rizika didesnė moterims (7,5 proc.), vyresnio amžiaus (>65 m.) asmenims (iki 15 proc.), kaukaziečių rasės atstovams bei pakankamai jodo gaunančiose populiacijose (iki 23,9 proc.). Dažniausia SKH priežastis yra lėtinis autoimuninis tiroiditas, kitos galimos priežastys – poūmis ar pogimdyvinis tiroiditas (hipotirozės fazė), skydliaukės operacija ar radioaktyvaus jodo (J131) terapija, perteklinis jodo vartojimas, gydymas jodo turinčiais preparatais, pvz. amiodaronu, taip pat ličio karbonato, sulfonamidų ir kitų medikamentų vartojimas, skydliaukę infiltruojančios ligos (pvz., amiloidozė, sarkoidozė, hemochromatozė, AIDS, pirminė skydliaukės limfoma), toksinai, TTH receptorių genų mutacijos ir kt.
Nors SKH yra subklinikinė būklė, priklausomai nuo TTH koncentracijos padidėjimo ir trukmės ji gali provokuoti ar sunkinti jau esamus sveikatos sutrikimus, o nėščiosioms gali būti susijusi su padidėjusia persileidimo, ankstyvo gimdymo ir kraujavimo iš gimdos rizika bei sutrikdyti vaisiaus vystymąsi. Ši būklė gali turėti įvairią reikšmę paciento sveikatai, priklausomai nuo jo amžiaus, sveikatos būklės ir kitų veiksnių. Todėl nustačius SKH svarbu nuspręsti, kokių veiksmų imtis – ar reikia detaliau tirti, kaip ir kiek laiko stebėti, kada ir kaip pradėti gydyti.
- Klinika
Subklinikinės hipotirozės atveju pacientai gali neturėti nusiskundimų sveikata arba gali jausti hipotirozei būdingus simptomus, tokius kaip nuovargis, mieguistumas, atminties pablogėjimas, energijos stoka, odos sausumas, šalčio netoleravimas, raumenų silpnumas, raumenų mėšlungis, obstipacijos, akių vokų ir veido patinimai, balso užkimimas. Dėl pojūčių subjektyvumo ir nepatvirtintos koreliacijos su laboratorinių tyrimų duomenimis SKH nustatymui paciento pojūčiai diagnostinės reikšmės neturi.
- Diagnostika
SKH diagnostika remiasi objektyviais tyrimų rezultatais, tokiais kaip TTH, LT4, antikūnų prieš skydliaukės peroksidazę (ATPO) ir/ar antikūnų prieš tiroglobuliną (TgAk) koncentracijos, skydliaukės ultragarsiniu ištyrimu, o ne subjektyviais paciento pojūčiais.
TTH koncentracija kraujo serume
Subklinikinės hipotirozės diagnostikoje svarbiausias rodiklis – padidėjusi TTH koncentracija. Esant SKH TTH koncentracija gali būti padidėjusi saikingai (< 10 mIU/l) arba ženkliai (>10 mIU/l). Net iki 90 proc. SKH atvejų aptinkamas saikingas TTH padidėjimas. Pastebėta, kad tiek sergantiems SKH, tiek sveikiems asmenims būdingas cirkadinis TTH koncentracijos svyravimas, kai žemiausia šio hormono koncentracija nustatoma ankstyvą popietę, o vakare ar naktį – maždaug 30 proc. didesnė. Todėl SKH diagnozės patvirtinimui laboratorinius tyrimus rekomenduojama atlikti kelis kartus 2-3 mėn. intervale, o sekant TTH koncentraciją patartina kraujo tyrimus imti tuo pačiu paros metu. Be to, ilgą laiką sekant tą patį asmenį galima pastebėti senėjimui būdingas TTH koncentracijos didėjimo tendencijas. Nustačius padidėjusią TTH koncentraciją ir siekiant atmesti hipotirozės diagnozę būtina tirti LT4 koncentraciją, kuri turi būti normos ribose.
Aptikus izoliuotą TTH koncentracijos padidėjimą, svarbu įvertinti šio padidėjimo priežastis. Nors dažniausia SKH priežastis yra autoimuninis tiroiditas, reikėtų pagalvoti ir apie kitas, retesnes galimas TTH padidėjimo priežastis, tokias kaip TTH receptorių mutacijos, kitos kilmės tiroiditas, gydymas įvairiais vaistais (amiodaronu, ličio preparatais ir kt.) ar būklė po sunkios gretutinės ligos. Taip pat svarbu atkreipti dėmesį į paciento amžių, nes senyvo amžiaus (>80 m.) žmonėms nedidelis TTH koncentracijos padidėjimas 4,0-7,0 mU/l ribose laikomas adaptaciniu procesu senstant. Nutukusiems asmenims dažniausiai nustatoma didesnė nei 3,5 mIU/l TTH koncentracija, kuri tiesiogiai koreliuoja su kūno masės indeksu (KMI) bei rezistentiškumu insulinui. Pakartotinai TTH koncentraciją tikslinga ištirti po 2-3 mėn. tuomet, kai galimos laikinos etiologinės priežastys (tokios kaip poūmis ar pogimdyminis tiroiditai, sunkios gretutinės ligos) yra pasibaigusios. Kartu su TTH būtina kartoti ir LT4 koncentracijos tyrimus.
Antikūnai prieš skydliaukės peroksidazę (ATPO) ir antikūnai prieš tiroglobuliną (TgAk)
Kadangi autoimuninis tiroiditas yra dažniausia SKH priežastis, būtina tirti ATPO ir/ar TgAk koncentracijas, siekiant patvirtinti ar atmesti šią patologiją. ATPO tyrimas yra pats jautriausias serologinis autoimuninio tiroidito nustatymo būdas, o šių antikūnų titro padidėjimas neretai susijęs su didesne SKH progresavimo į klinikinę hipotirozę tikimybę (ATPO teigiami – 4,3 proc. per metus, ATPO neigiami – 2,6 proc. per metus).
Skydliaukės ultragarsinis tyrimas
Maždaug 20 proc. SKH pacientų ATPO ir/ar TgAk nėra aptinkami. Tokiu atveju verta atlikti skydliaukės ultragarsinį ištyrimą, kurio metu galima pastebėti ankstyvam autoimuniniam pažeidimui būdingus pokyčius – hipoechogenišką ar nehomogenišką skydliaukės audinio struktūrą. Manoma, kad ultragarsiniai skydliaukės audinio pokyčiai gali būti patys pirmieji autoimuninio tiroidito požymiai, atsirandantys prieš autoantikūnų kiekio kraujyje padidėjimą.
- Subklinikinė hipotirozė ir kitos ligos
Skydliaukės disfunkcija nustatoma apie 10 proc. 1 tipo cukriniu diabetu sergančiųjų, o ATPO padidėjimas nustatomi 30 proc. tokių pacientų. Todėl visiems 1 tipo cukriniu diabetu sergantiems asmenims rekomenduojama kiekvienais metais atlikti skydliaukės hormonų tyrimus. Sergant autoimuninės kilmės lėtiniu antinksčių nepakankamumu (Adisono liga), subklinikinės arba klinikinės hipotirozės tikimybė yra 50 proc. (dažniausiai tokie pacientai taip pat serga ir 1 tipo cukriniu diabetu, o šių autoimuninių ligų kompeksas vadinamas 2 tipo poliglanduliu autoimuniniu sindromu). Kai nustatomas bet kokios kilmės antinksčių nepakankamumas, dažnai kartu randama ir padidėjusi TTH koncentracija, kuri dažnai sugrįžta į normos ribas pradėjus pakaitinį gydymą gliukokortikoidais. Todėl sprendimą dėl subklinikinės hipotirozės diagnozės reikia atidėti ir vertinti praėjus keturioms savaitėms nuo substitucinio gydymo gliukokortikoidais pradžios.
Klinikinė ir subklinikinė hipotirozė susijusios su insulino rezistentiškumu ir metaboliniu sindromu. Įrodyta, kad svorio didėjimas turi įtakos LT4 ir LT3 koncentracijoms, o TTH koncentracija tiesiogiai koreliuoja su kūno svoriu. Sergant 2 tipo cukriniu diabetu ir atsiradus neaiškios kilmės glikemijos svyravimams reikėtų pagalvoti apie galimą subklinikinę hipotirozę arba kitas galimas skydliaukės patologijas. Jeigu pacientams, sergantiems 2 tipo cukriniu diabetu ir SKH, nepavyksta pasiekti geros glikemijos kontrolės, rekomenduojama skirti gydymą levotiroksinu, nes paskyrus šį gydymą glikemijos kontrolė gali pagerėti.
Sergant SKH ir esant dislipidemijai gydymas levotiroksinu gali sumažinti bendro cholesterolio ir MTL reikšmes, tačiau jų normos ribos pasiekiamos retai.
Stebėjimo tyrimuose pacientams su SKH dažniau nustatoma kairiojo skilvelio sistolinė ir diastolinė disfunkcija, padidėjęs kraujagyslių sienelių standumas ar endotelio disfunkcija. Deja, iki šiol nebuvo atliktas nei vienas randomizuotas tyrimas, kuris įrodytų, kad subklinikinės hipotirozės gydymas levotiroksinu sumažina širdies ir kraujagyslių ligų riziką arba sustabdo jų progresavimą. SKH, kai TTH >10 mIU/L, yra vienas iš daugelio širdies nepakankamumo išsivystymo ir progresavimo rizikos veiksnių.
- Subklinikinės hipotirozės gydymas
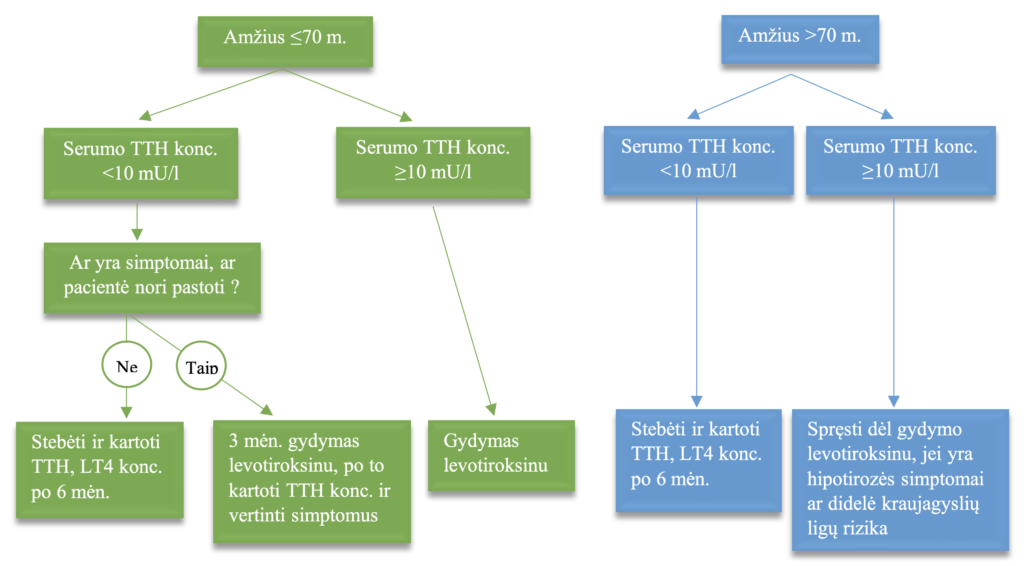
Subklinikinės hipotirozės gydymo taktika yra diskusijų objektas. Įvertinę stebėjimų ir intervencinių tyrimų duomenys, vieni ekspertai pasisako už gana ankstyvą gydymo paskyrimą, kiti gi rekomenduoja negydyti besimptomių pacientų, jei TTH <20 mU/l. Europos skydliaukės asociacijos išleistose gairėse nurodoma, jog net jei pacientas nejaučia jokių simptomų, jaunesniems pacientams (<65-70 m.) nustačius TTH koncentraciją >10 mIU/l rekomenduojama pradėti ilgalaikį gydymą levotiroksinu. Jeigu TTH koncentracija yra <10 mIU/l ir pacientas skundžiasi hipotirozei būdingais simptomais, taip pat rekomenduojama pradėti gydymą levotiroksinu. Esant TTH koncentracijai <10 mIU/l besimptomiams pacientams gydymas levotiroksinu nėra rekomenduojamas. Vyresniems nei 80-85 m. leistinos TTH koncentracijos ribos yra aukštesnės dėl adaptacinių senėjimo procesų. Vyresnio amžiaus pacientams nustačius TTH koncentraciją <10 mIU/l gydymo levotiroksinu skirti nerekomenduojama (1 schema).
Gydymą levotiroksinu taip pat rekomenduojama skirti pacientams su persistuojančia SKH po skydliaukės rezekcijos arba asmenims, kuriems kartu su SKH nustatomi mazgai skydliaukėje.
SKH siejama su padidėjusia nevaisingumo rizika, todėl planuojančioms pastoti moterims, kurios turi padidėjusias ATPO ir/ar TgAk koncentracijas, rekomenduojama pradėti gydymą levotiroksinu, siekiant sumažinti TTH iki <2,5 mU/l.
Randomizuotais klinikiniais tyrimais įrodyta, kad levotiroksinas efektyviai sumažina TTH koncentraciją iki normos ribų. Tyrimuose dažniausiai naudota pradinė 25-50 µg/d levotiroksino dozė, koreguojant ją pagal TTH koncentraciją kas 1-2 mėn. Įvairaus amžiaus pacientams TTH normai pasiekti prireikė skirtingų levotiroksino dozių, tačiau daugumai pacientų pakako 50-100 µg/d. Daugeliu atvejų gydymą levotiroksinu saugu pradėti skiriant pilną vaisto dozę. Nuo mažesnės (redukuotos) dozės pradėti ir vėliau ją didinti rekomenduojama pacientams, sergantiems koronarine širdies liga. Įprastai širdies ligomis sergantiems asmenims gydymas pradedamas nuo 25 µg/d, dozę didinant po 25 µg kas 2-3 savaites.
Siekiant optimalios levotiroksino absorbcijos, jį reikia vartoti nevalgius – 60 min. iki pusryčių arba praėjus bent 2 val. po valgio vakare prieš miegą. Šio vaisto absorbciją sumažina maisto produktai (pvz., pienas, kava ir sojos produktai), medikamentai (sudėtyje turintis geležies, kalcio druskų, skrandžio rūgštingumą mažinantys vaistai), virškinamojo trakto ligos (atrofinis gastritas, celiakija). Derėtų vengti vartoti levotiroksino pasisavinimą mažinančių produktų ar vaistų arba juos vartoti praėjus ne mažiau kaip 4 val. po levotiroksino išgėrimo.
Pradėjus vartoti levotiroksiną, TTH koncentraciją rekomenduojama tikrinti po 8-12 savaičių, o vaisto dozė turi būti koreguojama pagal gautus rezultatus. Jaunesniems pacientams tikslinga pasiekti TTH koncentraciją žemesnėse normos ribose – 0,4-2,5 mIU/l. Tuo tarpu senyvo amžiaus (>70-75 m.) žmonėms tikslinė TTH koncentracija gali būti didesnė – 3-5 mIU/l. Pacientams su nedideliu TTH koncentracijos padidėjimu (<10 mIU/l), kuriems gydymas levotiroksinu buvo skirtas dėl galimai su SKH susijusių simptomų, gydymo efektyvumas turi būti vertinamas po 3-4 mėnesių pasiekus tikslinę TTH koncentraciją. Jei, nepaisant skiriamo gydymo ir pasiektos tikslinės TTH koncentracijos simptomai išlieka, gydymą levotiroksinu rekomenduojama nutraukti.
Pacientams su SKH dėl autoimuninio tiroidito galima rekomenduoti vartoti seleną, nes toks gydymas klinikiniuose tyrimuose atstatė normalią skydliaukės veiklą beveik trečdaliui levotiroksino nevartojusių pacientų. Nedidelės apimties klinikiniuose tyrimuose vitamino D papildų vartojimas taip pat buvo siejamas su pagerėjusia skydliaukės veikla.
- Gydomų ir negydomų pacientų stebėjimas
Negydomų pacientų stebėjimas būtinas, nes, priklausomai nuo TTH koncentracijos padidėjimo, iki 5-8 proc. pacientų SKH per metus progresuoja į klinikinę hipotirozę. Kita vertus, 6-35 proc. atvejų skydliaukės funkcija normalizuojasi, priklausomai nuo pradinio TTH lygio, skydliaukės antikūnų buvimo ir stebėjimo trukmės. Daugeliu atvejų SKH išlieka stabili. Taigi, negydomiems pacientams rekomenduojama skydliaukės hormonų tyrimus kartoti po 8-12 savaičių. Jei pakartotinų tyrimų rezultatai yra normos ribose, nėra autoantikūnų ir skydliaukės padidėjimo, pacientas nejaučia jokių simptomų – tolimesnis stebėjimas nereikalingas. Esant persistuojančiai SKH (bent du kartus rasta padidėjusi TTH koncentracija ir normali LT4 koncentracija ne mažesniu kaip 3 mėn. intervalu) ir neskiriant gydymo skydliaukės veikla turi būti pakartotinai vertinama kas 6 mėn. pirmus dvejus metus, vėliau – 1 k/metus (1 schema).
Pradėjus gydymą levotiroksinu rekomenduojama tirti TTH koncentraciją po 2-3 mėn., kol bus pasiekta tikslinė TTH koncentracija. Vėliau TTH tyrimą rekomenduojama kartoti 1 k/metus. Reikia nepamiršti, kad gydymo tikslas yra ne tik tikslinės TTH koncentracijos pasiekimas, bet ir simptomų sumažėjimas ar išnykimas.
- Subklinikinė hipotirozė nėštumo metu
SKH nustatoma apie 2-2,5 proc. nėščiųjų populiacijos. Dažniausia SKH priežastis nėštumo metu yra lėtinis autoimuninis tiroiditas. 50% moterų, kurioms nėštumo metu diagnozuojama SKH, nustatomi padidėję ATPO titrai. SKH nėštumo metu gali išsivystyti ir dėl jodo deficito.
Daugelio mokslinių tyrimų rezultatai įrodo, jog TTH koncentracijos kraujyje normos ribos nėštumo metu yra žemesnės, t.y. apatinė TTH normos riba yra sumažėjusi 0,1-0,2 mIU/l, viršutinė – 0,5-1,0 mIU/l lyginant su tyrimo normos ribomis nenėščioms. Didžiausias TTH koncentracijos kraujyje sumažėjimas stebimas pirmojo nėštumo trimestro metu. Manoma, kad šis TTH koncentracijos sumažėjimas yra sąlygotas ženkliai padidėjusios chorioninio gonadotropino koncentracijos, ypač nėštumo pradžioje. TTH koncentracijos kraujyje normos ribos laipsniškai didėja antrame ir trečiame nėštumo trimestruose, bet reiktų prisiminti, kad TTH koncentracijos normos ribos išlieka žemesnės viso nėštumo metu. Taigi, nėštumo metu rekomenduojama taikyti specifines TTH koncentracijos normos ribas kiekvienam trimestrui. Jeigu laboratorijoje nėra galimybės nustatyti vietinių nėštumo trimestrams specifinių TTH koncentracijos normos ribų, tuomet rekomenduojamos šios TTH koncentracijos normos ribos: pirmąjį trimestrą – 0,1-2,5 mIU/l, antrąjį trimestrą – 0,2-3,0 mIU/l, trečiąjį trimestrą – 0,3-3,0 mIU/l (1 lentelė).
| Nėštumo trimestras: | 1 | 2 | 3 |
| TTH normos, mIU/l | 0,1-2,5 | 0,2-3,0 | 0,3-3,5 |
SKH priežastis nėštumo metu gali būti jodo deficitas. Nustatyta, kad nėštumo metu dėl pagreitėjusios glomerulų filtracijos ir jodo klirenso bei transplacentinės jodo pernašos vaisiui padidėja jodo poreikis. Nėščiųjų ir maitinančiųjų krūtimi moterų jodo paros norma – 250 µg. Ši jodo paros norma gali būti pasiekta vartojant 150-250 µg kalio jodido tabletes arba nėščiųjų polivitaminus su jodu. Jodas svarbus vaisiaus vystymuisi, todėl pakankamas jodo kiekis nėštumo metu gali pagerinti vaisiaus psichoneurologinį vystymąsi ir sumažinti perinatalinį mirtingumą.
Stebėjimo tyrimai leidžia manyti, jog SKH susijusi su padidėjusia nėštumo komplikacijų (persileidimo, priešlaikinio gimdymo, preeklampsijos ir gestacinio diabeto) rizika. Retrospektyviniame tyrime, kuriame dalyvavo 1170 moterų, ankstyvoje nėštumo stadijoje nustatyta SKH buvo susijusi su keturis kartus padidėjusia gestacinio diabeto rizika. Šio ir kitų mokslinių tyrimų duomenys leidžia manyti, jog TTH koncentracija tiesiogiai koreliuoja su gestacinio diabeto tikimybe. Kitame tyrime TTH koncentracijos padidėjimas > 6 mIU/l buvo susijęs su padidėjusia vaisiaus mirties rizika (3.8%, lyginant su 0.9%). Taip pat moterims, kurių pirmajame nėštumo trimestre TTH koncentracija buvo 2,5-5,0 mIU/l, persileidimo dažnis buvo ženkliai didesnis nei tų, kurių TTH koncentracija buvo <2,5 mIU/l (6,1%, lyginant su 3,6%).
Taigi, SKH nėštumo metu yra susijęs su padidėjusia nėštumo komplikacijų rizika ir bei gali sąlygoti vaisiaus vystymosi sutrikimus, todėl nustačius SKH nėštumo metu būtina skirti gydymą levotiroksinu. Pacientėms, kurioms nustatytas SKH ir ATPO padidėjimas, nėštumo metu reikėtų pradėti gydymą levotiroksinu, siekiant palaikyti TTH koncentraciją <2,5 mIU/l. Rekomenduojama pradėti gydymą 25-50 µg/d levotiroksino. Pirmoje nėštumo pusėje iki 20-os nėštumo savaitės TTH kontrolė atliekama kas 4-6 savaites, antroje nėštumo pusėje – kas 8-10 sav. TTH koncentracija turi atitikti kiekvieno nėštumo trimestro normas. Jeigu pacientei buvo diagnozuota hipotirozė ir ji vartojo levotiroksino tabletes iki nėštumo, nėštumo metu levotiroksino dozę dažniausiai tenka padidinti 25-50 proc. Moterims, kurioms nėštumo metu diagnozuota subklinikinė hipotirozė, po gimdymo levotiroksino vartojimą rekomenduojama nutraukti. Skydliaukės hormonų kontrolinį ištyrimą dėl diagnozės patikslinimo ir levotiroksino tolesnio vartojimo reikia atlikti praėjus 6 sav., 6 mėn. ir 1 m. po gimdymo.
Literatūros šaltiniai:
- Simon H.S. et al. 2013 ETA Guideline: Management of Subclinical Hypothyroidism. Eur Thyroid J 2013;2:215–228. DOI: 10.1159/000356507
- Bekkering GE et al. Thyroid hormones treatment for subclinical hypothyroidism: a clinical practice guideline. BMJ 2019;365:12006
- Peeters RP, Brito JP. Subclinical hypothyroidism: to treat or not to treat? Eur J Endocr 2020;183:D15-D24