- Sutrumpinimai:
- Ca – kalcis
- Ph – fosforas
- Mg – magnis
- eGFG – glomerulų filtracijos greitis
- 25OHD – 25-hidroksivitaminas D.
- Etiologija ir epidemiologija
Hipoparatirozė yra reta endokrininė liga, pasireiškianti sumažėjusia arba nepakankama paratiroidinio hormono sekrecija esant kalcio kiekio kraujyje sumažėjimui. Dažniausia suaugusiųjų hipoparatirozės priežastis yra kaklo srities operacijos – 75% hipoparatirozės atvejų išsivysto po skydliaukės, prieskydinių liaukų ar kaklo limfmazgių pašalinimo operacijų (1 lentelė). Dažniausiai pooperacinė hipoparatirozė išsivysto po abipusės paratiroidektomijos, radikalaus skydliaukės pašalinimo ir po pakartotinių skydliaukės ar prieskydinių liaukų operacijų. Stebėjimo tyrimų duomenys rodo, kad po radikalaus skydliaukės pašalinimo (ypač tuomet, kai operuojama dėl skydliaukės karcinomos ir kartu atliekamas centrinių ar lateralinių zonų kaklo limfmazgių pašalinimas) hipoparatirozė išsivysto nuo 2 iki 10 proc. pacientų. Pirminis pooperacinis ligos pasireiškimas yra hipokalcemija per pirmąją parą po tiroidektomijos. Net iki 30-60 proc. pacientų po tiroidektomijos išsivysto hipokalcemija, tačiau 60-70 proc. atvejų pooperacinė hipokalcemija išnyksta per 4-6 savaites po operacijos. Kitais atvejais gali pasireikšti užsitęsusi hipoparatirozė su sumažėjusia serumo paratiroidinio hormono koncentracija. Deja, apie 15-25 proc. pacientų užsitęsusi hipoparatirozė tampa lėtine. Lėtinės hipoparatirozės (trunkančios > 6 mėn.) išsivystymo tikimybė priklauso nuo išsaugotų prieskydinių liaukų skaičiaus: išsaugojus vieną ar dvi prieskydines liaukas lėtinės hipoparatirozės tikimybė yra 16 proc., išsaugojus tris – 6 proc., keturias – 2,5 proc.
- Pooperacinė – 75%
- Kitos priežastys – 25%:
- Autoimuninis prieskydinių liaukų pakenkimas – dažniausiai autoimuninis poliglandulinis sindromas 1 (APS1)
- Genetiniai sindromaiInfiltracinės ligos (sarkoidozė, amiloidozė, Riedel tiroiditas)
- Metastazės į prieskydines liaukas (krūties Ca, leukemija, odos, plaučių Ca, limfoma, sarkoma)
- Pospindulinė hipoparatirozėKaupimo ligos (vario, geležies)
- Funkcinis prieskydinių liaukų sekrecijos sutrikimas (magnio perteklius arba deficitas)
- Rezistencija PTH – pseudohipoparatirozė (1a, 1b, 1c, pseudopseudohipoparatirozė)
- Naujagimių hipoparatirozė dėl motinos hiperparatiroidizmo
- Idiopatinė hipoparatirozė
1 lentelė. Hipoparatirozės etiologija
Hipoparatirozė gali išsivystyti ir dėl kitos kilmės prieskydinių liaukų pažeidimo – po radioaktyvaus jodo terapijos, dėl hemochromatozės arba hemosiderozės (1 lentelė). Hipoparatirozė gali būti ir autoimuninės kilmės, daugumai pacientų pasireiškiančios dėl endokrininę funkciją lemiančio geno, atsakingo už autoimuninį reguliavimą (angl. autoimune regulator of endocrine function – AIRE), mutacijos. Yra ir kitų retų genetinių ligų, galinčių sukelti hipoparatirozę ir kaip atskirą ligą, ir kaip sindromo dalį, pvz., DiGeorge sindromas. Esant genetinių priežasčių sukeltos hipoparatirozės įtarimui, rekomenduojama tirti dėl AIRE geno mutacijų, taip pat dėl DiGeorge sindromo (22q11.2 delecija) ar kalciui jautrių receptorių (CASR), PTH, GATA3, GCM2, GNA11 ir kitų genų mutacijų. Genetinius tyrimus prasminga atlikti jauniems pacientams, kuriems hipoparatirozė pasireiškė be aiškios priežasties, o ne po operacinio gydymo.
- Klinikiniai simptomai
Hipoparatirozės klinikinis pasireiškimas gali būti labai įvairus – nuo besimptomės eigos, esant nežymiai hipokalcemijai, iki gyvybei pavojingų būklių, tokių kaip laringospazmas, širdies nepakankamumas, traukuliai (2 lentelė).
Hipokalcemijai išsivysčius ūmiai, būdingiausias klinikinis simptomas yra padidėjęs nervų-raumenų jaudrumas, t. y. tetanija. Dažniausiai tetanija atsiranda tada, kai jonizuoto kalcio koncentracija kraujo serume būna žemesnė nei 1,1 mmol/l, tačiau, esant lėtinei hipoparatirozei, hipokalcemijos simptomai gali atsirasti esant dar mažesniai kalcio koncentracijai. Kliniškai gali pasireikšti laringospazmas, bronchospazmas, židininiai ar generalizuoti traukuliai, o kartais būna tik neišreikštos perioralinės srities, rankų ir pėdų parestezijos ar raumenų mėšlungiai.
Objektyviai apžiūrint pacientą, gali būti stebimas forsuotas nykščio pritraukimas, riešų bei metakarpofalanginių sąnarių sulenkimas ir pirštų ištiesimas, t. y. plaštakų-pėdų spazmas. Nervų-raumenų jaudrumo padidėjimą atspindi klasikiniai Trousseau ir Chvostek požymiai.
Galimi ir širdies kraujagyslių veiklos pakitimai: pailgėjęs QT intervalas, hipotenzija, aritmijos ir širdies nepakankamumas.
Pacientams dėl hipokalcemijos gali pasireikšti nervų ir psichikos veiklos pakitimų: silpnumas, padidėjęs dirglumas, emocinis labilumas, depresija, nerimas, mieguistumas ar sulėtėjęs mąstymas.
Dermatologiniai požymiai, būdingi lėtinei hipoparatirozei, yra odos sausumas, šiurkštumas, pabrinkimas, plaukų retėjimas su galimais alopecijos židiniais, ir nagų trapumas su būdingomis skersinėmis linijomis. Dėl idiopatinės lėtinės hipoparatirozės gali atsirasti pienligė ir alopecija, ypač esant 1 tipo poliglanduliniam autoimuniniam sindromui.
Dėl hipoparatirozės atsiranda struktūriniai ir dinaminiai griaučių pakitimai. Dėl įgimtų hipoparatirozės sindromų gali pasireikšti osteosklerozė, veido ir kaukolės pakitimai, kaulo žievinio sluoksnio storio padidėjimas. Lyginant su sveika populiacija, idiopatinei ar pooperacinei hipoparatirozei būdingas didesnis kaulų mineralinis tankis.
Jei hipokalcemija atsiranda dar ankstyvo vystymosi metu, gali būti dantų hipoplazijos požymių ar sutrikęs dantų dygimas, šaknų formavimasis, pakitęs dantų emalis.
Lėtinė hipoparatirozė gali sukelti ir oftalmologines patologijas – kataraktą, konjunktyvitą.
- Diagnostika
Lėtinės hipoparatirozės diagnozė patvirtinama nustačius sumažėjusią/nepadidėjusią paratiroidinio hormono koncentraciją esant kalcio koncentracijos kraujyje sumažėjimui. Fosforo koncentracija kraujyje dažniausiai būna normali arba saikingai padidėjusi. Lėtinės hipoparatirozės diagnozė konstatuojama tuomet, kai hipoparatirozė trunka ilgiau nei 6 mėn.
Interpretuojant bendrą kalcio koncentraciją kraujyje, svarbu atsižvelgti į kraujo baltymų ar albumino kiekį. Hipoalbuminemijos atveju bendra kalcio koncentracija gali būti sumažėjusi, tačiau jonizuoto (biologiškai aktyvaus) kalcio kiekis kraujyje išliks nepakitęs. Atvirkščiai, kai yra padidėjęs baltymų kiekis kraujyje (pavyzdžiui, dėl paraproteinemijos), bendra kalcio koncentracija gali būti padidėjusi, tačiau jonizuoto kalcio koncentracija išlieka normali. Todėl jonizuoto kalcio koncentracijos tyrimas yra tinkamesnis hipoparatirozės diagnozės nustatymui, ypač tiriant nėščias moteris.
Svarbu nustatyti magnio koncentraciją prieš atliekant kitus tyrimus dėl hipoparatirozės, nes hipomagnezemija gali lemti paratiroidinio hormono sekrecijos sutrikimą. Genetiniai ir/arba šeimos narių tyrimai gali būti reikalingi pacientams su neaiškios etiologijos hipoparatiroze.
- Pagrindiniai gydymo tikslai
Gydant lėtinę hipoparatirozę rekomenduojama palaikyti žemą normalią arba, jeigu nėra klinikinių hipokalcemijos simptomų, šiek tiek žemesnę už normalią kalcio (bendro ar jonizuoto) koncentraciją kraujyje. Tokia gydymo taktika yra taikoma norint sumažinti kalcio ekskreciją per inkstus ir išvengti hiperkalciurijos. Siekiant sumažinti akmenų formavimosi inkstuose riziką, siūloma kalcio ekskreciją paros šlapime palaikyti lyčiai specifinių normų ribose. Rekomenduojama kalcio ekskrecijos norma yra <7,5 mmol (300 mg) / 24 val. vyrams ir <6,25 mmol (250 mg) / 24 val. moterims, arba <0,1 mmol/kg (4 mg/kg) / 24 val. abiejų lyčių pacientams.
Hipoparatirozei būdinga sumažėjusi fosforo ekskrecija su šlapimu, todėl šios patologijos atveju gali išsivystyti saikingai padidėjusi fosforo koncentracija kraujyje. Be to, hipoparatirozės gydymui skiriami aktyvaus vitamino D analogai padidina fosforo įsisavinimą per žarnyną. Rekomenduojama siekti, kad pacientų, sergančių lėtine hipoparatiroze, kraujo serumo fosforo koncentracija būtų normos ribose, o kalcio ir fosforo koncentracijų sandauga neviršytų 4,4 mmol²/l². Tai padeda sumažinti ekstraskeletinių audinių kalcifikacijos – nefrokalcinozės, kataraktos – riziką.
Pageidautina normos ribose palaikyti ir magnio koncentraciją kraujyje, nes jis reikalingas paratiroidinio hormono sekrecijai ir veikimui.
Rekomenduojama palaikyti normalią vitamino D koncentraciją kraujyje, nes vitamino D nepakankamumas siejamas su kaulų patologijomis, miopatijomis, neuromuskuliniais simptomais. Kraujo serumo 25-hidroksivitamino D (25OHD) koncentracija turėtų būti > 50 nmol/l (20 ng/ml). Reikėtų atkreipti dėmesį į tai, kad gydymas aktyvaus vitamino D analogais negarantuoja pakankamo vitamino D kiekio kraujo serume 25OHD formoje.
Svarbu skirti gydymą atsižvelgiant į konkretaus paciento gerovę ir gyvenimo kokybę bei terapines galimybes. Pacientams turi būti suteikta reikalinga informacija, kad jie galėtų laiku atpažinti hipo- ir hiperkalcemijos simptomus bei ligos komplikacijas (2 lentelė).
- Gydymas
Gydymas yra rekomenduojamas visiems pacientams, kuriems pasireiškia hipokalcemijos simptomai ir/arba kai pagal albuminą koreguota kalcio koncentracija yra mažesnė nei 2,0 mmol/l (ar jonizuoto kalcio – mažesnė nei 1 mmol/l). Jei pacientas neturi hipokalcemijai būdingų simptomų ir pagal albuminą koreguota kalcio koncentracija kraujyje yra tarp 2,0 mmol/l (ar jonizuoto kalcio – tarp 1 mmol/l) ir apatinės normos ribos, gydymą rekomenduojama skirti norint įvertinti jo potencialią naudą bendros žmogaus būklės gerinimui. Tokiu atveju gydymas taikomas 6-12 mėnesių, vertinant jo naudą paciento būklei, ir, jei tokios naudos nestebima, rekomenduojama apsvarstyti gydymo nutraukimą.
Pirminei terapijai dėl lėtinės hipoparatirozės naudojami aktyvaus vitamino D analogai ir kalcio preparatai. Kai aktyvaus vitamino D analogai neprieinami, gali būti taikomas gydymas cholekalciferoliu. Kontroliuojamų klinikinių tyrimų, įrodančių, kaip geriausia gydyti hipoparatirozę, nėra atlikta. Vis dėlto pirmenybė teikiama aktyvaus vitamino D analogams dėl jų trumpesnio pusinės eliminacijos laiko. Ši savybė leidžia dozę titruoti trumpesniais laiko intervalais ir, intoksikacijos atveju, sąlygoja greitesnę kalcio koncentracijos normalizaciją. Rekomenduojama aktyvaus vitamino D analogų ar cholekalciferolio dozes titruoti taip, kad pacientai išvengtų hipokalcemijos simptomų ir būtų palaikoma normali kalcio koncentracija kraujyje. Iš aktyvių vitamino D analogų gali būti vartojamas alfakalcidolis (1α-hidroksivitaminas D), ir kalcitriolis (1,25-dihidroksivitaminas D). Kurio nors vieno iš šių preparatų reikšmingas klinikinis pranašumas gydant hipoparatiroidizmą nėra įrodytas. Paprastai gydymui skiriama kalcitriolio dozė yra 0,25-2,0 μg per parą, o alfakalcidolio – 0,5-4,0 μg per parą (3 lentelė). Jei paciento kalcio kiekis neatitinka normos ribų, ar pacientas skundžiasi klinikiniais hipo- ar hiperkalcemijos simptomais, aktyvaus vitamino D analogų dienos dozė turi būti keičiama palaipsniui: kalcitriolio 0,25 μg, o alfakalcidolio – 0,25-0,5 μg per parą ir, jei įmanoma, ne dažniau kaip 2-3 dienų intervalu. Gydant pacientus aktyvaus vitamino D analogais, rekomenduojama kartu skirti profilaktines vitamino D papildų dozes (400-800 TV per dieną).
Kartu su aktyvaus vitamino D analogais rekomenduojamas ir pakankamas kalcio suvartojimas su maistu ir papildais. Lėtinės hipoparatirozės gydymui paprastai skiriama kalcio preparatų dienos dozė yra 800-2000 mg elementinio kalcio. Manoma, kad per žarnyną vienkartinai gali įsisavinti iki 500 mg kalcio, dėl to kalcio preparatai turėtų būti vartojami ne daugiau nei 500 mg elementinio kalcio kelis kartus per parą. Didesnės kalcio papildų dozės (>1000 mg/d) gali sumažinti aktyvių vitamino analogų poreikį, tačiau gali sąlygoti hiperkalciuriją. Be to, kalcio druskos žarnyne suriša fosforą, todėl gali sumažėti hiperfosfatemija.
Jei pacientui nustatoma hiperkalciurija, didėja inkstų akmenų susidarymo rizika, todėl reikėtų mažinti kalcio papildų dozę bei mažinti druskos kiekį maiste arba skirti gydymą tiazidiniais diuretikais. Jeigu pacientas yra gydomas didelėmis kalcio preparatų dozėmis, gali prireikti padidinti aktyvaus vitamino D analogo dienos dozę tam, kad būtų galima sumažinti kalcio preparatų dozę. Gydymas tiazidiniais diuretikais rekomenduojamas tuomet, kai hiperkalciurijos nesumažina nei kalcio preparatų dozės sumažinimas, nei aktyvių vitamino D analogų dozės padidinimas. Tiazidiniai diuretikai mažina kalcio išskyrimą su šlapimu, tokiu būdu sumažėja kalcio netekimas per inkstus ir kalcio koncentracijai kraujyje palaikyti galima mažesnėmis kalcio preparatų dozėmis. Tiazidinių diuretikų kalcio ekskreciją mažinantis poveikis tiesiogiai proporcingas dozei, todėl dažnai prireikia gana didelių diuretikų dozių (pvz. hidrochlortiazido 50 mg 2 kartus per parą). Papildomas amilorido skyrimas kartu su tiazidiniu diuretiku gali dar labiau sumažinti kalcio netekimą su šlapimu. Šis vaistas taip pat sumažina hipokalemijos riziką bei magnio netekimą su šlapimu.
Jei pacientas serga inkstų akmenlige, rekomenduojamas ligos rizikos faktorių įvertinimas ir gydymas pagal tarptautines gaires. Nors pacientams su hipoparatiroze dažniausiai nustatomi kalcio turintys akmenys, būtinas pilnas galimų inkstų akmenligės priežasčių įvertinimas.
Pacientams su hiperfosfatemija rekomenduojama mažinti fosforo suvartojimą su maistu ir koreguoti kalcio papildų bei aktyvių vitamino D analogų dozes, siekiant sumažinti ekstraskeletinių kalcifikacijų riziką. Tokiems pacientams rekomenduojama vengti daug fosforo turinčių maisto produktų. Kalcio druskos žarnyne surišą fosforą, tuo tarpu vitaminas D skatina fosforo įsisavinimą žarnyne. Taigi, pacientams su polinkiu į hiperfosfatemiją rekomenduojama padidinti kalcio papildų bei sumažinant aktyvaus vitamino D analogų dozes. Koreguojant kalcio papildų ir vitamino D dozes būtina nustatyti paros kalciuriją, nes šie pakeitimai gali sąlygoti reikšmingos hiperkalciurijos išsivystymą. Fosforo rišiklių naudojimo nauda gydant hipoparatirozę nėra ištirta.
Esant hipomagnezemijai, rekomenduojama jos korekcija magnio preparatais ar amiloridu, nes magnio stoka sutrikdo paratiroidinio hormono sekreciją. Hipomagnezemija dažnai išsivysto hipoparatiroze sergantiems pacientams, tačiau magnio koncentracijos kraujyje sumažėjimą gali sąlygoti ir kitos priežastys, pavyzdžiui gydymas diuretikais ar protonų siurblio inhibitoriais.
Rutininis gydymas sintetiniu paratiroidiniu hormonu (PTH) ar PTH analogais nėra rekomenduojamas. Normokalcemiją galima pasiekti skiriant poodines PTH (rhPTH(1-84)) ar PTH N-terminalinio fragmento (rhPTH(1-34); teriparatido) injekcijas. Šis gydymas sumažina kalcio papildų bei aktyvių vitamino D analogų poreikį. Šie vaistai rekomenduojami pacientams, kuriems nepavyksta pasiekti normokalcemijos skiriant kalcio ir vitamino D preparatus, kuriems reikia didelių šių vaistų dozių, kuriems nustatoma ženkli hiperkalciurija, nefrokalcinozė, inkstų akmenligė arba hiperfosfatemija.
- Pacientų stebėjimas
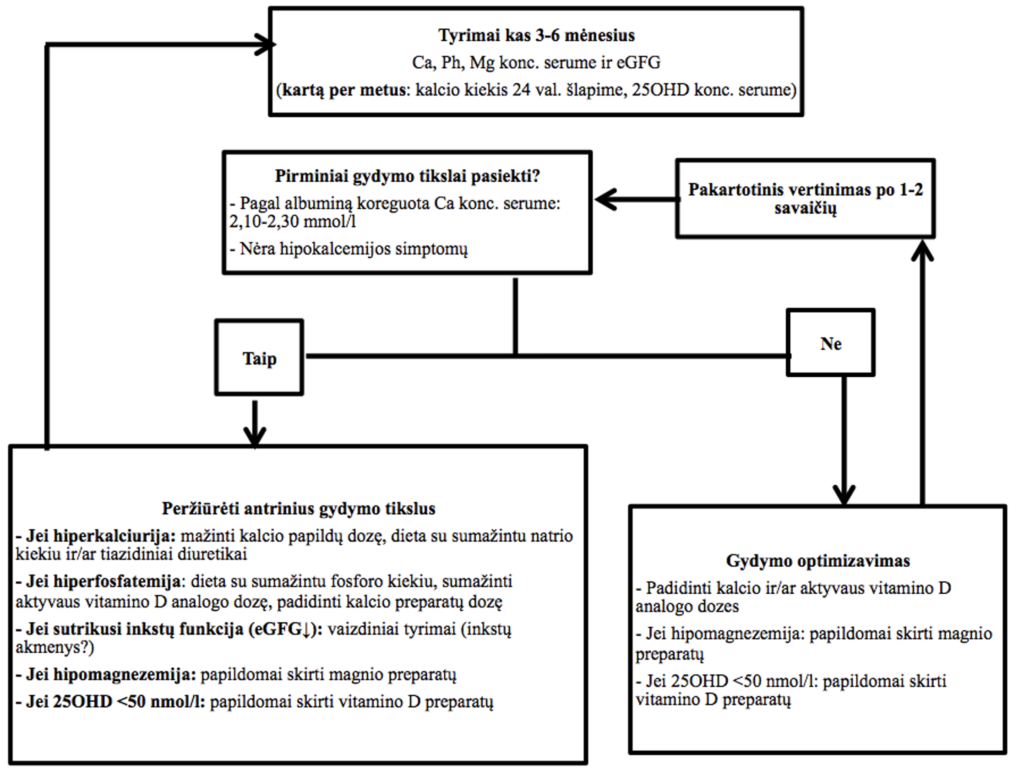
Pacientams, sergantiems hipoparatiroze, svarbu rutiniškai atlikti biocheminius kraujo tyrimus, nustatant jonizuoto ar bendro kalcio, fosforo, magnio ir kreatinino kiekius, taip pat reguliariai (kas 3-6 mėnesius) vertinti hipo- ar hiperkalcemijos sukeltus simptomus. Hipoparatiroze sergantiems stabiliems pacientams serumo kalcio kiekis ir inkstų funkcija gali pakisti be aiškių priežasčių ir nesukelti juntamų simptomų, todėl svarbu tokius pacientus reguliariai stebėti (1 schema).
Jei pacientui yra keičiamas gydymas, patartina atlikti biocheminius kraujo tyrimus kas 1-2 savaites. Tai ypač svarbu paskyrus kalcio, fosforo, magnio ar kreatinino kiekį veikiančius vaistus (pvz., tiazidinius diuretikus). Kai išsivysto sunki hipo- ar hiperkalcemija, tyrimus naudinga atlikti net kelis kartus per savaitę. Reikia prisiminti, kad kai kurie vaistai (pvz. tiazidiniai ir kilpiniai diuretikai, protonų siurblio inhibitoriai, digoksinas, gliukokortikoidai) ir gretutinės ligos (viduriavimas ir kitos virškinamojo trakto ligos, imobilizacija, rūgščių-šarmų pusiausvyros sutrikimai) gali turėti poveikį kalcio apykaitai, todėl gali keistis hipoparatirozės gydymo ir pacientų stebėjimo taktika.
Hiperkalciurija gali sąlygoti inkstų kalcifikaciją ir akmenų susidarymą, todėl rekomenduojama reguliariai tirti kalcio kiekį paros šlapime. Tai rekomenduojama atlikti vieną kartą per 1-2 metus. Kol kas nėra aišku, ar tokia pacientų stebėjimo strategija padeda mažinti sergamumą inkstų akmenlige. Jei pacientui pasireiškė inkstų akmenligės simptomai ar užfiksuotas didėjantis serumo kreatinino kiekis, rekomenduojama atlikti vaizdinius tyrimus dėl galimo inkstų akmenligės.
| Organų sistema | Hipokalcemija | Hiperkalcemija |
| CNS | Depresija Dirglumas Sumišimas ar dezorientacija Traukuliai | Silpnumas Galvos skausmas Mieguistumas Sumišimas ar dezorientacija Sutrikusi atmintis Sumažėjusi dėmesio koncentracija |
| Nervų ir raumenų sistema | Tirpimas ir dilgčiojimas (parestezija) Spazmai Mėšlungis | Raumenų silpnumas |
| Širdies ir kraujagyslių sistema | Dažnas, retas ar nereguliarus širdies susitraukimų dažnis Širdies nepakankamumo simptomai | Dažnas, retas ar nereguliarus širdies susitraukimų dažnis Hipertenzija |
| Virškinimo organų sistema | Pilvo diegliai | Apetito sumažėjimas Pykinimas ar vėmimas Pilvo skausmas Vidurių užkietėjimas |
| Inkstai | – | Poliurija Burnos sausėjimas ar sustiprėjęs troškulys |
| Kvėpavimo organų sistema | Dusulys Švokštimas Smaugimo pojūtis | – |
| Vaistas | Tipinė dozė | Veikimo pradžios laikas (dienos) | Veikimo pabaigos laikas (dienos) |
| Kalcitriolis (1,25(OH)₂D3) | 0,25-2,0 μg 1-2 kartus per dieną | 1-2 | 2-3 |
| Alfakalcidolis (1α(OH)D3) | 0,5-4,0 μg kartą per dieną | 1-2 | 5-7 |
| Dihidrotachisterolis | 0,3-1,0 mg kartą per dieną | 4-7 | 7-21 |
| Vitaminas D2(ergokalciferolis) ar Vitaminas D3(cholekalciferolis) | 40 000-120 000 TV per dieną | 10-14 | 14-75 |
Literatūros šaltiniai:
1. Bollerslev J et al. European Society of Endocrinology Clinical Guideline: Treatment of chronic hypoparathyroidism in adults. Eur J Endocrinol. 2015 Jan 8;173(2):G1–20
2. Brandi M et al: Management of Hypoparathyroidism: Summary Statement and Guidelines. J Clin Endocrinol Metab 101:2273, 2016
3. Khan AA et al. Standards of care for hypoparathyroidism in adults: a Canadian and International Consensus. European Journal of Endocrinology 180:P1–P23, 2019
4. Jameson JL, et al. Harrison’s Principles of Internal Medicine 20th Edition, 2018