- Sutrumpinimai:
- AH – augimo hormonas
- DA – dopamino agonistas
- GTM – gliukozės toleravimo mėginys
- IGF-I – į insuliną panašus augimo faktorius-I
- KT – kompiuterinė tomografija
- MRT – magnetinio rezonanso tomografija
- SSA – somatostatino analogas
- ST – spindulinė terapija
- Etiologija ir epidemiologija
Akromegalija – tai reta endokrininė liga, kurią sukelia padidėjusi augimo hormono (AH) sekrecija. Padidėjęs AH kiekis vaikams sukelia gigantizmą, suaugusiems – akromegaliją.
Daugumai pacientų (iki 98 proc.), sergančių akromegalija, nustatoma gerybinė priekinės hipofizės dalies adenoma, gaminanti perteklinį AH kiekį (1 lentelė). Hipofizės adenomos yra skirstomos į mikroadenomas (<1cm skersmens) ir makroadenomas (≥1 cm skersmens). Labai retai hipofizės adenoma būna ektopinė – lokalizuojasi kitose vietose (pvz. sfenoidiniame sinuse ar parafaringinėje srityje). Mišrios AH ir prolaktiną sekretuojančios adenomos atvejais be AH stebimas ir prolaktino sekrecijos padidėjimas. Retai pasitaiko AH sekretuojanti hipofizės karcinoma, kuri diagnozuojama aptikus atokių metastazių, taip pat AH sekretuojantys kitų lokalizacijų navikai – kasos salelių augliai ir limfomos. McCune-Albright sindromas, kuriam būdinga daugybinė pluoštinė kaulų displazija, ankstyvas lytinis brendimas ir cafe-au-lait odos dėmės, gali būti lydimas akromegalijos. Pacientams su daugybiniu endokrininės neoplazijos tipu 1 (MEN1) akromegalija taip pat gali būti nustatoma kartu su hiperparatiroze, neuroendokrininiais tumorais (pvz: gastrinoma, insulinoma, ar nefunkcionuojančiais kasos tumorais), antinksčių ir kitais endokrininiais ir neendokrininiais tumorais. Kai akromegalija yra diagnozuojama kartu su bilateraline pigmentine mikronoduline antinksčių hiperplazija (lemiančia nuo AKTH nepriklausomą Kušingo sindromą), širdies miksomomis bei odos pakitimais, pacientai turi būti patikrinti dėl galimo Carney komplekso. Aprašyta ir šeiminė akromegalija, dažniausiai susijusi su embrionine AIP (aryl angliavandenilio receptorius veikiančio baltymo) geno mutacija. Šios mutacijos taip pat gali būti, nors ir labai retai, atsakingos už sporadinius akromegalijos atvejus, ypač jauniems žmonėms.
Labai retai (mažiau nei 1 proc. atvejų) akromegaliją sukelia augimo hormoną atpalaiduojančio (releasing) hormono hipersekrecija. Šią patologiją galima įtarti tuomet, kai histologinio tyrimo metu nustatoma ne hipofizės adenoma, o AH sekretuojančių ląstelių hiperplazija. AH atpalaiduojančio hormono hipersekreciją gali sukelti bronchų karcinoidai, kasos salelių augliai, pogumburio gangliocitomos, smulkialąstelinės plaučių karcinomos, medulinės skydliaukės karcinomos ir užkrūčio liaukos karcinoidai (1 lentelė).
| Paplitimas (proc.) | |
| Perteklinė AH sekrecija | |
| Hipofizė | 98 |
| Tankiai arba retai grūdėta somatotropinė adenoma | 60 |
| Mišri somatotropinė ir laktotropinė adenoma | 25 |
| Mamosomatotropinių ląstelių adenoma | 10 |
| Pliurihormoninė adenoma | |
| Somatotropinė karcinoma | |
| Dauginė endokrininė neoplazija 1 (MEN1) | |
| McCune-Albright sindromas | |
| Carney kompleksas | |
| Ektopinė sfenoidalinio arba parafaringinio sinuso hipofizės adenoma | |
| Ektopinė AH sekrecija | <1 |
| Kasos salelių navikai | |
| Limfoma | |
| Perteklinė AH atpalaiduojančio hormono sekrecija | |
| Centrinė | <1 |
| Pogumburio hamartoma, choristoma, gangliocitoma | |
| Periferinė | <1 |
| Bronchų ar užkrūčio liaukos karcinoidas, kasos salelių navikas, smulkialąstelinis plaučių vėžys, antinksčių adenoma, medulinė skydliaukės karcinoma, feochromocitoma |
Akromegalijos paplitimas bendrojoje populiacijoje skirtingose šalyse siekia 28-140 atvejų 1 mln. gyventojų, o per metus diagnozuojami 2-11 nauji ligos atvejai 1 mln. gyventojų. Šie skirtingi įvairių šalių ligos paplitimo duomenys leidžia manyti, kad akromegalija dažnai lieka nediagnozuota, o dėl lėtos ligos eigos dažnai diagnozuojama praėjus daugiau nei 10 metų nuo simptomų pradžios. Literatūros duomenimis, vyrų ir moterų sergamumas šia liga yra panašus, o vidutinis pacientų amžius diagnozės nustatymo metu yra 40-50 metų.
- Akromegalijos klinikinis pasireiškimas
Padidėjusi AH sekrecija hipofizėje sąlygoja padidėjusią į insuliną panašus augimo faktorius-I (IGF-I – insulin growth factor-I) gamybą. IGF-I yra gaminamas daugelyje organų ir audinių, tačiau apie 80% cirkuliuojančio IGF-I pagaminama kepenyse. Dėl IGF-I ir AH sekrecijos padidėjimo vystosi klinikiniai akromegalijos požymiai, vaikų amžiuje išsivysto gigantizmas, o vyresniame amžiuje palaipsniui vystosi akromegaloidiniai bruožai. Padidėjusi AH ir IGF-I koncentracija taip pat gali sukelti įvairių kardiovaskulinių, kvėpavimo, endokrininių ir kitų metabolinių sutrikimų. Sutrikimai gali pasireikšti nuo nežymaus galūnių ar minkštųjų audinių padidėjimo iki tokių ligų, kaip cukrinis diabetas ar kardiomiopatija bei širdies nepakankamumas. Akromegalijos kliniką gali papildyti adenomos mechaninis (spaudimo) poveikis į aplinkines galvos struktūras, pvz.: regos lauko sutrikimai, galvos skausmas ar hipopituitarizmas.
Akromegalijai būdingi tipiniai išvaizdos pokyčiai: sergančiųjų veido bruožai tampa grubūs, sustorėja oda, padidėja nosis, apatinis žandikaulis, lūpos, liežuvis, atsiranda ir didėja tarpai tarp dantų. Neproporcingai padidėja plaštakos ir pėdos. Pacientai skundžiasi padidėjusiu prakaitavimu, sąnarių, galvos skausmais. Taip pat galimas regos sutrikimas, įvairių vidaus organų padidėjimas, sutrikusi gliukozės tolerancija (20–40 proc.) ar antrinis cukrinis diabetas (13–20 proc.). Sergantiesiems akromegalija gali pasireikšti antrinė amenorėja (moterims) ar potencijos sutrikimas (vyrams). Daugeliui sergančiųjų akromegalija randama arterinė hipertenzija, kuri išsivysto dėl padidėjusio cirkuliuojančio kraujo tūrio ir struktūrinių kardiovaskulinės sistemos pokyčių. Didelis arterinės hipertenzijos ir cukrinio diabeto dažnis sergant akromegalija skatina koronarinės širdies ligos progresavimą. Daugiau nei 60 proc. pacientų būna naktinio kvėpavimo sustojimo sindromas. Apie 20 proc. pacientų dėl nervus medianus užspaudimo vystosi riešo tunelinis sindromas. Yra duomenų, jog dėl AH hipersekrecijos didėja gerybinių storosios žarnos polipų atsiradimo rizika, iš kurių ilgainiui formuojasi piktybiniai navikai. Galimos akromegalijos sukeltos komplikacijos pavaizduotos 2 lentelėje. Dėl akromegalijos sukeliamų komplikacijų negydomų akromegalija sergančiųjų mirtingumas yra tris kartus didesnis, o jų gyvenimo trukmė sumažėja 10 metų, lyginant su bendrąja populiacija. Dažniausios tokių pacientų mirties priežastys yra kardiovaskulinės, cerebrovaskulinės bei kvėpavimo takų ligos. Mokslinių tyrimų duomenys rodo, kad AH ir IGF-1 koncentraciją kraujyje sumažinus iki normos mirtingumas susilygina su bendrosios populiacijos rodikliais.
| Endokrininės | Hipofizės nepakankamumas Mėnesinių ciklo ir potencijos sutrikimai Hiperprolaktinemija Necukrinis diabetas Gūžys Gliukozės tolerancijos sutrikimas / cukrinis diabetas Osteoporozė (dėl antrinio hipogonadizmo) |
| Onkologinės | Adenomatoziniai storosios žarnos polipai Storosios žarnos, krūtų, skrandžio ar prostatos vėžys |
| Kvėpavimo | Viršutinių kvėpavimo takų obstrukcija, miego apnėja Plaučių emfizema Lėtinė obstrukcinė plaučių liga |
| Kardiovaskulinės | Arterinė hipertenzija Kardiomiopatija Miokardo infarktas Širdies aritmijos Staigi mirtis |
| Reumatologinės | Osteoartritai Artralgijos Dorzalinė kifozė Kompresiniai stuburo slankstelių lūžiai Riešo kanalo sindromas |
| Virškinimo sistemos problemos | Tulžies pūslės akmenligė |
| Vietinis naviko masės sukeliamas poveikis | Regos sutrikimai: regėjimo lauko defektai, bitemporalinė hemianopsija, aklumas Galvinių nervų paralyžius Rinorėja |
- Akromegalijos diagnostika
Ankstyva akromegalijos diagnozė nustatoma retai. Taip yra dėl to, kad ligos pradžioje ženklesnių simptomų nebūna arba pradžia pasireiškia neryškiais ir nespecifiškais simptomais, pvz. mieguistumu, galvos skausmu ir padidėjusiu prakaitavimu.
Akromegalijos diagnostika prasideda klinikiniu ligos įtarimu. Rekomenduojama tirti dėl galimos akromegalijos esant 2 ar daugiau iš šių požymių :
- Neseniai diagnozuotas cukrinis diabetas;
- Daugelio sąnarių skausmai;
- Neseniai atsiradusi arba nekontroliuojama arterinė hipertenzija;
- Kardiomiopatija;
- Nuovargis;
- Galvos skausmai;
- Riešo kanalo sindromas;
- Miego apnėja;
- Padidėjęs prakaitavimas;
- Regos sutrikimai;
- Storosios žarnos polipai;
- Pakitęs sąkandis
Akromegalijos diagnozei patvirtinti atliekami AH ir IGF-I koncentracijų kraujyje matavimas. Esant ligos įtarimui rekomenduojama atlikti IGF-I koncentracijos kraujyje tyrimą. Sveikų asmenų AH sekrecija kraujyje svyruoja ir priklauso nuo paros laiko, kuriuo paimtas mėginys, taip pat nuo fizinio krūvio, streso ir miego, todėl vienkartinis AH koncentracijos kraujyje nustatymas yra nepakankamas diagnozei patvirtinti. Akromegalija diagnozuojama nustačius padidėjusią IGF-I koncentraciją ir nepakankamą AH supresiją (>0,4 µg/l; >1,2 mIU/l) atliekant standartinį 75 g gliukozės toleravimo mėginį (GTM). Patvirtinus AH hipersekreciją būtina nustatyti jos priežastį. Kadangi >98 proc. akromegalijos atvejų sukelia hipofizės adenoma, rekomenduojama atlikti hipofizės magnetinio rezonanso tomografiją, arba, esant kontraindikacijų – kompiuterinę tomografiją (KT). Hipofizės adenomos dažnai atrodo kaip apvalūs, gerai apriboti homogeniški hipointensiniai (lyginant su sveika hipofize ar su smegenų kamieno baltąja medžiaga) pakitimai T1 režimo MRT nuotraukose, tačiau kartais adenoma yra izointensinė T1 režimo nuotraukose ir dėl to prieš kontrasto injekciją sunkiai atskiriama nuo normalios hipofizės. Vertinant T2 režimo hipofizės adenomos gali būti hipo-, izo-, ar hiperintensinės. Moksliniai tyrimai rodo, jog T2-hipointensinės adenomos atitinka tankiai grūdėtas adenomas histologiniame tyrime, turi labiau išreikštus somatostatino 2 receptorius ir geriau atsako į gydymą pirmos kartos somatostatino analogais (SSA).
Diagnozavus akromegaliją rekomenduojamas paciento ištyrimas dėl galimų ligos komplikacijų. Akromegalijos komplikacijų diagnostikos ir stebėjimo rekomendacijos pateikiamos 3 lentelėje.
| IGF-1 | Kas 6 mėn |
| AH | Kasmet (ryte nevalgius) |
| MRT | Kasmet, jei stabilus navikas – rečiau 6 mėn. po pegvisomanto skyrimo pradžios, vėliau kas 6-12 mėn |
| Akiplotis | Pagal klinikines indikacijas, esant naviko didėjimui |
| Kardiovaskulinės ligos | |
| AKS | Kas 6 mėn |
| Širdies echoskopija | Kasmet, jei rasti pakitimai Jei kabergolino dozė >3-4 mg/sav – profilaktinė echokardioskopija kas 3 m. |
| EKG | Kasmet |
| Endokrininės ir medžiagų apykaitos ligos | |
| Gliukozė | Kas 6 mėn. Gydant pazireotidu stebėti glikemiją kas savaitę pirmus 3 mėnesius, vėliau 4-6 sav. po dozės padidinimo |
| HbA1C | Kas 3-4 mėn. esant cukriniam diabetui |
| Lipidograma | Kasmet |
| Testosteronas, SHBG, prolaktinas (vyrai) | Kasmet, ypač po ST |
| LH, FSH, estradiolis, PRL (moterys iki menopauzės) | Kasmet, ypač po ST |
| LT4 | Kasmet, ypač po ST |
| Kortizolis 8-9 val ryte | Kasmet, ypač po ST Jei įtariamas centrinis antinksčių nepakankamumas – sinakteno mėginys |
| Virškinimo sistema | |
| Kepenų fermentai | Kasmet Skiriant pegvisomantą kas mėnesį – 6 mėn., vėliau kas 6 mėn. |
| Vidaus organų sonoskopija | Skiriant SSA ir esant tulžies pūslės akmenligės simptomams |
| Kaulų-raumenų ligos | |
| DXA | Kas 2 m. |
| Stuburo krūtininės ir juosmeninės dalių 2-jų krypčių Ro | Kasmet, ypač jei yra sumažėjęs KMT, kifozė, kompresiniai slankstelių lūžiai anamnezėje, klinikiniai simptomai, hipogonadizmas |
| Onkologinės ligos | |
| Kolonoskopija | Kaip visai populiacijai esant gerai kontroleiJei nepilna ligos kontrolė:- kas 5-10 m., (jei nebuvo pakitimų) – kas 3-5 metai (jei buvo nustatyti pakitimai) |
| Infekcinės ligos | |
| Vakcinacija nuo pneumokokinės infekcijos ir gripo kasmet |
- Akromegalijos gydymas
Akromegalijos gydymo tikslai yra sumažinti ligos simptomus, normalizuoti biocheminius ligos žymenis (IGF-1 ir AH koncentraciją), sumažinti adenomos dydį, stengiantis išsaugoti normalią hipofizės funkciją, bei prailginti pacientų gyvenimo trukmę tiek, kad ji taptų artima bendrai populiacijai.
Gerai akromegalijos kontrolei vertinti siūloma naudoti AH reikšmę, neviršijančią 1µg/l (3 mIU/l) ir normalią IGF-I koncentraciją pagal amžių ir lytį. IGF-I koncentracijos matavimas yra labiausiai tinkamas parametras terapinių intervencijų, taikomų akromegalija sergantiems pacientams, įtakai vertinti. Serumo IGF-I koncentracija labiau nei AH koncentracija koreliuoja su klinikine ligos išraiška, o jos padidėjimui pakanka nedidelės AH hipersekrecijos.
Chirurginis gydymas, nesant kontraindikacijų, siūlomas kaip pirmo pasirinkimo akromegalijos gydymo būdas (1 pav.). Medikamentinis gydymas gali būti skiriamas prieš operacinį gydymą tam, kad pagerinti akromegalijos sukeltus širdies, plaučių ir kitus sutrikimus, didinančius operacinę riziką, bei sumažinti adenomos dydį. Jeigu chirurginis gydymas yra kontraindikuotinas, jei radikalios operacijos tikimybė yra maža arba jei pacientas atsisako chirurginio gydymo, skiriamas medikamentinis gydymas. Tiems pacientams, kuriems po operacijos nepavyksta pasiekti ligos remisijos, skiriamas medikamentinis gydymas. Pacientams, kuriems po transsfenoidalinės operacijos nustatomas ligos recidyvas ir kurie netoleruoja medikamentinio gydymo arba pastarasis yra neefektyvus, siūloma spindulinė terapija (ST) arba reoperacija (1 pav.). Medikamentinis gydymas skiriamas po ST tam, kad užtikrinti dalinę ar pilną ligos kontrolę laikotarpiu nuo ST pritaikymo iki maksimalaus šio gydymo efekto pasireiškimo (šis laikotarpis gali trukti keletą metų).
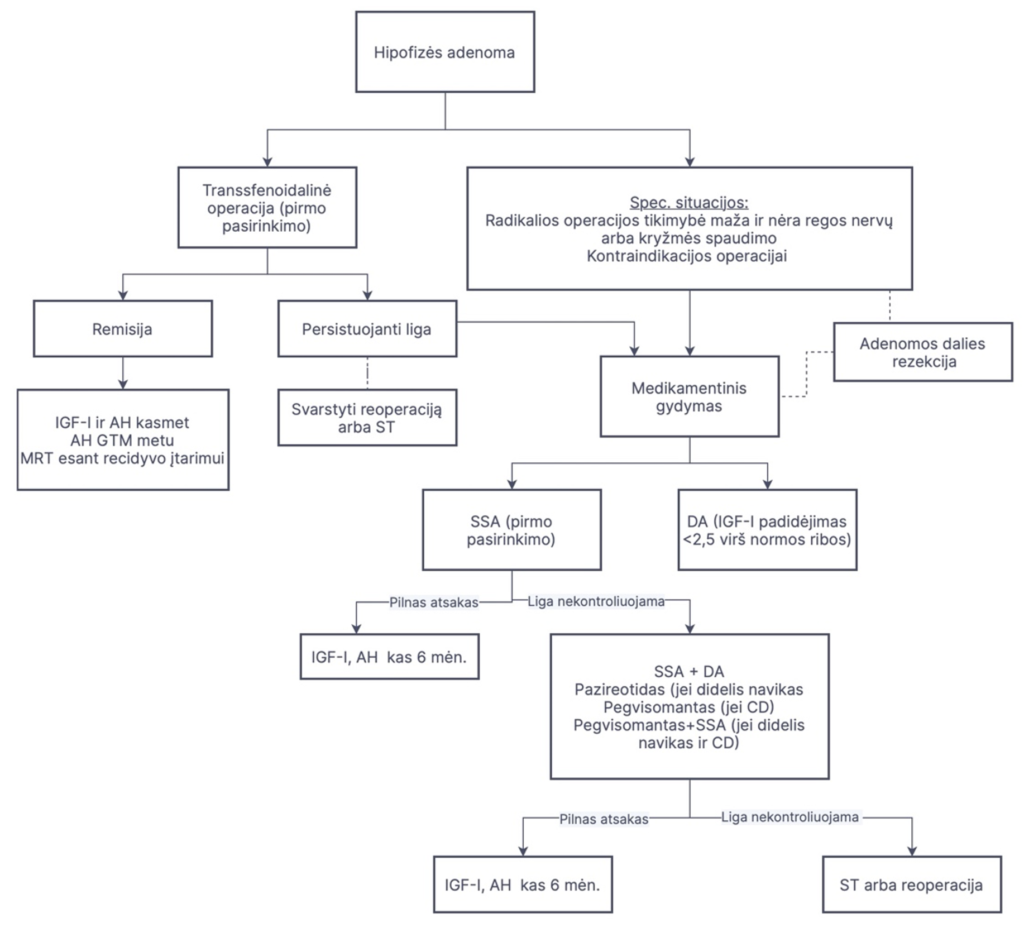
- Chirurginis gydymas
Literatūros duomenimis, atliekant transsfenoidalinę operaciją pilna chirurginė mikroadenomos rezekcija sėkminga 80-90 proc. pacientų, o chirurginis makroadenomos gydymas sėkmingas iki 50-75 proc. pacientų. Chirurginių komplikacijų dažnis yra žymiai didesnis tarp mažiau patyrusių neurochirurgų, o geriausi rezultatai pasiekiami tų chirurgų, kurie per metus atlieka bent 50 hipofizės operacijų. Kuo didesnę patirtį turi neurochirurgas, tuo geresni akromegalijos gydymo rezultatai ir tuo mažesnė pooperacinio hipopituitarizmo rizika. Dažniausios chirurginio gydymo komplikacijos yra hipofizės nepakankamumas, akių judinamųjų nervų pažeidimas, akipločio sutrikimai, kraujavimas iš nosies, miego arterijos pažeidimai.
Chirurginio gydymo efektyvumas vertinamas praėjus 3-6 mėnesiams po operacijos, kuomet atliekami IGF-I, AH supresijos po GTM matavimai bei galvos MRT. Biocheminė ligos remisija konstatuojama tuomet, jei nustatoma pakankama AH supresija (<0,4 µg/l; <1,2 mIU/l) atliekant GTM bei normali IGF-I koncentracija pagal amžių ir lytį.
Jeigu hipofizės adenoma yra didelė, spaudžia aplinkines struktūras, atliekama transsfenoidalinė tumoro rezekcija siekiant sumažinimo spaudimo reiškinius ir pagerinti po operacijos skiriamo medikamentinio gydymo efektyvumą (1 pav.). Retais atvejais, kai pooperacinis medikamentinis gydymas yra mažai veiksmingas arba kai yra tikimybė pilnai pašalinti naviką, didelį patyrimą turinčiuose centruose atliekama hipofizės adenomos reoperacija.
- Medikamentinis gydymas
Pacientams, kuriems po operacijos nustatomas ligos recidyvas, kuriems dėl kontraindikacijų transfenoidalinė operacija nebuvo atlikta, arba kuriems pasveikimo tikimybė po operacijos yra nedidelė (pvz. hipofizės makroadenomos su invazija į kavernozinį sinusą ar į kitas aplinkines struktūras) skiriamas medikamentinis akromegalijos gydymas (1 pav.). Medikamentiniam gydymui taikomi vaistai – SSA (lanreotidas, oktreotidas, pazireotidas), augimo hormono receptorių antagonistai (pegvisomantas – Lietuvoje neregistruotas vaistas) ir dopamino agonistai (DA) (bromokriptinas, kabergolinas).
Pirmos kartos prailginto veikimo SSA (lanreotidas, oktreotidas) efektyviai mažina akromegalijos simptomus – galvos skausmą, prakaitavimą, artralgijas, kai kuriuos kvėpavimo sustojimo miegant parametrus, žymiai pagerina kairio skilvelio funkciją. Skiriant šiuos vaistus hipofizės adenomos tūris sumažėja >20 proc., ir augimo hormono bei IGF-1 lygį pavyksta normalizuoti 30-55% pacientų, todėl šie vaistai rekomenduojami kaip pirmo pasirinkimo medikamentai. Pradinė gydymo lanreotidu (Somatuline Autogel) dozė yra 90 mg kas 28 d.; pradinė oktreotido (Sandostatin LAR) gydymo dozė yra 20 mg kas 4 savaites. Esant nepakankamam gydymo efektui dozė didinama kas 3 mėn. – lanreotido iki 120 mg kas 28 d., oktreotido iki 30 mg, o negavus pakankamo efekto iki 40 mg kas 4 savaites. Esant gerai ligos kontrolei, gydant lanreotidu 120 mg, galima prailginti intervalą tarp injekcijų iki 56 d., o oktreotido dozę sumažinti iki 10 mg kas 4 sav.
Šalutinės SSA sukeliamos reakcijos yra retos, dažniausiai būna trumpalaikės ir susiję su preparato poveikiu virškinimo traktui. Apie 25 proc. pacientų gali pasireikšti pykinimas, nemalonus pojūtis pilve, riebalų nevirškinimas, viduriavimas ir vidurių pūtimas; šie simptomai dažniausiai praeina savaime per 2 savaites. 10-20 proc. pacientų tulžies pūslėje gali atsirasti nuosėdų.
Pazireotidas yra antros kartos SSA, turintis didesnį afinitetą somatostatino 5 receptoriams nei pirmos kartos SSA, todėl skiriant šį vaistą pavyksta pasiekti ligos kontrolę tiems pacientams, kuriems oktreotidas ar lanreotidas veikia nepakankamai efektyviai. Klinikiniuose tyrimuose pazireotidas LAR (40 ir 60 mg kas 4 savaitės) sąlygojo IGF-I koncentracijos sumažėjimą iki normos 15-54 proc. pacientų su nepakankamu atsaku į lanreotidą ir oktreotidą. Taigi, pazireotidas rekomenduojamas skirti pacientams, kuriems nepavyksta pasiekti tikslinės IGF-I koncentracijos vartojant pirmos kartos SSA (1 pav.). Dažniausias šio vaisto sukeliamas nepageidaujamas reiškinys – hiperglikemija, todėl gydymo metu reikėtų atidžiai stebėti glikemiją.
Augimo hormono antagonistą pegvisomantą siūloma skirti tada, kai nustatomas rezistentiškumas SSA (gydymo metu IGF-I ir AH koncentracijos išlieka ženkliai padidėjusios). Pegvisomanto efektas vertinamas matuojant IGF-I koncentraciją, kadangi šis vaistas nesumažina AH koncentracijos. Deja, Lietuvoje šis vaistas neregistruotas ir klinikinėje praktikoje nenaudojamas. Tyrimų duomenimis, gydymas pegvisomantu sąlygoja IGF-I koncentracijos sumažėjimą iki normos 60-90 proc. pacientų, tačiau gali didėti AH koncentracija ir nemažėja pats navikas. Retais atvejais (<3% pacientų) gydant pegvisomantu stebimas adenomos augimas, todėl šis vaistas nerekomenduojamas pacientams su didelia hipofizės adenoma. Skiriant pegvisomantą, galvos MRT rekomenduojama atlikti praėjus 6 mėn. nuo gydymo pradžios, vėliau kartoti 1 k/metus.
Tuomet, kai stebimas dalinis atsakas į gydymą SSA, siūloma skirti kombinuotą gydymą pegvisomantu kartu su SSA. Manoma, kad toks gydymas gali pagerinti biocheminę ligos kontrolę ir užtikrinti naviko stabilizavimą (1 pav.).
Dopamino agonistų (DA) (bromokriptino ir kabergolino) veiksmingumas yra ženkliai mažesnis, nei SSA ar pegvisomanto, tačiau gydymas DA gali būti efektyvus kai kuriems pacientams (dažniausiai tiems, kuriems nustatoma mišri AH ir prolaktiną sekretuojanti hipofizės adenoma, bei nedidelis IGF-I koncentracijos padidėjimas). DA rekomenduojami tuomet, kai pacientas atsisako injekcijų ir pirmenybę teikia geriamiems medikamentams, kai IGF-I koncentracija yra nedaug (< 1,5-2,5 karto virš viršutinės normos ribos) padidėjusi arba kai gydant maksimaliomis SSA dozėmis pasiekiama tik dalinis atsakas – tokiu atveju siūloma kartu su SSA skirti ir DA (1 pav.). Pilna ligos kontrolė pasiekiama 36-50 proc. tokių pacientų. Kabergolinas yra veiksmingesnis ir geriau toleruojamas nei bromokriptinas. Skiriant kabergolino monoterapiją 1 – 3 mg/sav., IGF-I koncentracija normalizuojasi 20 – 35 proc. pacientų, o panašiai daliai stebimas ir naviko masės sumažėjimas. Bromokriptino terapinis efektas nėra didelis ir siekia iki 20 proc. Pradinė bromokriptino dozė 1,25 mg/d, dozė koreguojama atsižvelgiant į biocheminius rodiklius. Bromokriptinas dažniau nei kabergolinas sukelia nepageidaujamus reiškinius, tokius kaip pykinimas, vidurių užkietėjimas, galvos svaigimas, galvos skausmas, nuotaikos sutrikimai.
- Spindulinė terapija (ST)
ST tikslas – slopinti naviko augimą ir normalizuoti padidėjusią AH bei IGF-I koncentraciją. ST skiriama tiems pacientams, kuriems nepavyksta pasiekti ligos kontrolės taikant chirurginį ir/ar medikamentinį gydymą, arba, nepaisant taikomo gydymo, stebimas naviko didėjimas (1 pav.). Moderniuose medicinos centruose šalia konvencinė ST taikomi ir naujesni metodai, tokie kaip stereotaktinė ST. Neseniai atlikta tyrimų metaanalizė parodė, kad taikant stereotaktinę ST ligos kontrolė pasiekiama didesniam procentui pacientų, taip pat rečiau išsivysto hipopituitarizmas.
ST efektas pasireiškia ne iš karto. Praėjus 10 metų, naviko augimas stabilizuojamas 90 proc. pacientų, o IGF-I koncentracija pasiekia normą 63 proc. pacientų. Po spindulinio gydymo, kol bus gautas pakankamas terapinis poveikis, gali būti skiriamas medikamentinis gydymas.
Pagrindinė priežastis, apribojanti platesnį ir ankstyvesnį ST naudojimą gydant akromegaliją, yra šio gydymo metodo dažnai sukeliami nepageidaujami reiškiniai: hipopituitarizmas išsivysto 30-50 proc. pacientų, taip pat galimi regos sutrikimai (5,5 proc.), antriniai galvos smegenų ar dangalų navikai bei cerebrovaskuliniai įvykiai dėl radiacinės vaskulopatijos. Hipopituitarizmas gali išsivystyti ir praėjus daugiau nei 10 metų po ST, todėl būtina nuolat stebėti hipofizės funkciją.
Literatūros šaltiniai:
- Giustina A et al. A consensus on the diagnosis and treatment of acromegaly comorbidities: an update. J Clin Endocrinol Metab 2020,105(4): e937-e946 DOI: 10.1210/clinem/dgz096
- Giustina A et al. Multidisciplinary management of acromegaly: a consensus. Rev Endocr Metab Disor 2020;21(4):667-678 DOI: 10.1210/clinem/dgz096
- Laurence K et al. Acromegaly: An Endocrine Society Clinical Practice Gudeline. J Clin Endocrinol Metab 2014;99: 3933–3951 DOI: 10.1210/jc.2014-2700
- Melmed S. et al. A consensus statement on acromegaly therapeutic outcomes. Nature Reviews 2018;14:552-561DOI: 10.1038/s41574-018-0058-5
- Fleseriu M et al. A Pituitary Society update to acromegaly management guidelines. Pituitary 2021;24:1-13DOI: 10.1007/s11102-020-01091-7